「認知症患者」は急病でも受け入れ拒否に… 下町のベテラン病院長が見た「地域医療」の“終わりの始まり”
医療・福祉崩壊後の「地獄絵図」
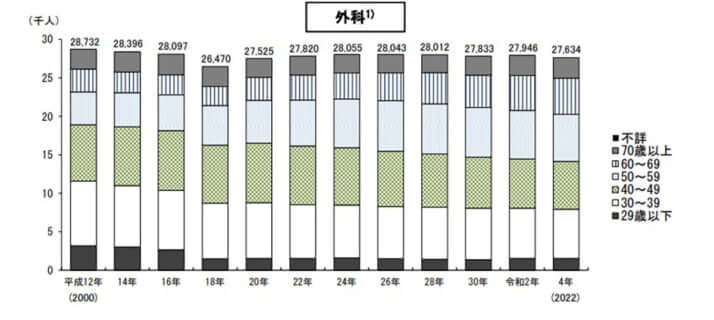
もちろん、医療・福祉の崩壊の影響を受けるのは、認知症患者だけではありません。まず、外科医をはじめ急性期医療を支える人材は、すでに著しく枯渇しています。働き方改革が進み、ワークライフバランスを重視する風潮の中で、給料が安く、過酷な労働を強いられる急性期病院の外科医になることを選ぶ若者はごく少数です。
全体の医師数は2002年から2022年の10年間で1.3倍に増加していますが、外科医数は横ばいです。しかも外科医の平均年齢は、2020年時点で50.2歳。2030年には60歳台に突入するでしょう。一方で、2031年には日本人の平均年齢が50歳を超えます。今以上に中高年人口が増え、当然、医療需要は増加の一途をたどります。
このまま外科医不足が続けば、緊急手術ができる病院が減り、虫垂炎のようなありふれた病気でも手術ができずに命を落とすことになりかねません。先んじて医療崩壊が進む英国のように、がんの診断のための診察で2~3カ月、大腸がんや胃がんなどの計画的な手術でさえ半年以上待つことが当たり前になります。これまでは助かっていた命が救えなくなるのです。
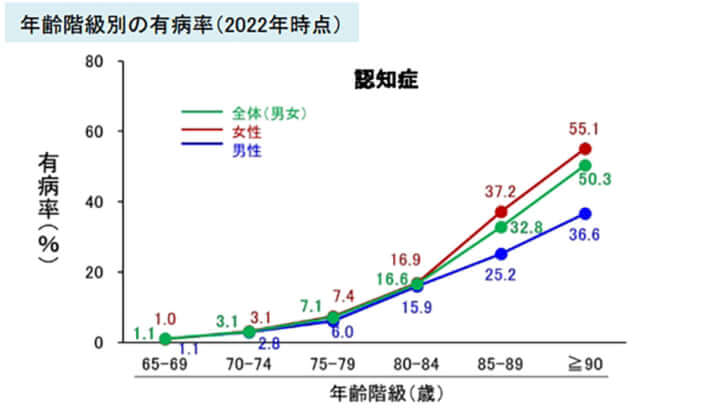
さらに今現在も、認知症や要介護の高齢者は、急性期であっても受け入れを拒否されているという事実があります。急性期病院には介護職員は原則配置されておらず、認知症の行動障害への対応も困難です。私も、必要なのに手術が受けられない認知症患者を何人も見てきました。
また、崩壊するのは急性期医療だけではありません。急性期病院の入院は14日程度であり、手術後に病状が安定せず自宅に帰れない人は、他の受け入れ先を探すことになります。しかし、このような患者を受け入れてきた地域の中小規模病院は破綻し、減少しています。新たな受け皿とされる「地域包括ケア病棟」の入院期間は原則60日以内でしたが、2024年度の診療報酬改正で40日が目安となっています。ちなみにこの背景には、長期入院になるほど病院の収益を減少させる制度設計があります。
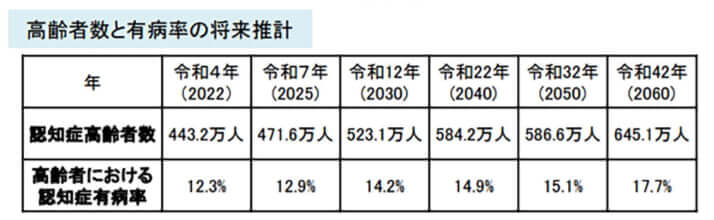
この影響を受けるのは、退院困難に陥りやすい高齢者です。退院までに在宅医療が受けられるまで回復しない高齢者は、受け入れてくれる特別養護老人ホームなどの介護施設を探すことになります。しかし、都市部では数年待ちも珍しくないほど不足していますし、地方でも担い手不足から今後の激減が懸念されています。やむを得ず自宅に帰り、衰弱して亡くなる方も出てくるでしょう。
「診療報酬」をめぐる対立
これまでご紹介してきた「医療崩壊による地獄絵図」には、民間の中小規模病院の破綻が大きく影響しています。戦後から現在まで、日本の医療を中心となって支えてきたのは約8割に上る民間病院です。しかし、全国一律の「公定価格」を決める診療報酬制度で病院の収入は限定され、物価高騰や人件費上昇によるコスト増の吸収を余儀なくされてきました。近年の働き方改革による人件費倍増も、病院経営に大打撃を与えたのです。
医療ニーズは高まっているのに、病院経営は赤字で、医療従事者の賃金は上がらず、他産業へ人材が流出しています。医療現場の待遇改善のためには診療報酬の引き上げが必要です。しかし、診療報酬を議論する場である中央社会保険医療協議会(中医協)では、診療所を代表して引き上げを主張する医師会と、保険料負担の抑制のために引き下げを主張する健康保険組合との対立があり、改革は遅々として進みません。
こうした中で、民間の中小規模病院は次々と潰れ、国立大学病院までが過去最大の赤字であることが判明しました。このままでは、国民皆保険制度が限界を迎えることは、誰の目にも明らかでしょう。
今、日本社会は選択を迫られています。米国のような資本主義的な自由診療、つまりお金があれば良い医療を受けられ、なければ諦める社会か。英国のように公的に医療制度を維持するが、医療のひっ迫から受診や手術の待機時間が非常に長くなる社会か。あるいは、フランスのように公的資金による社会保険が最低限の医療を保障し、残りは民間保険でカバーする社会か。ただし、どの国、どの制度も問題を抱えており、最適解はありません。
いずれにしても、改革には流血が伴います。そこには、患者の皆さん、被介護者の皆さんも含まれます。もはや「もらうだけの立場」は成り立ちません。ユーザー自身が、自分たちの地域の病院や介護の仕組みをつくる側に回り、お金も出し、不自由も我慢する必要があります。このまま病院の淘汰が進み、地獄を見た後に、縮小した医療に甘んじていくのか。今が、未来を変えるためのターニングポイントだと言えるでしょう。